El problema no es la falta de evidencia, sino la diferente forma de evaluar la evidencia científica de dos colectivos: el científico y el médico. Hay varios tipos de estudios fundamentales de la relación entre la vitamina D y el cáncer.
Combinando los diferentes estudios, los datos sugieren que tener una vitamina D en el rango de 40-60 ng/mL reduce de forma significativa el riesgo de aparición y aumenta la supervivencia de muchos de los cánceres más comunes. Para mantener la vitamina D en ese rango se pueden requerir dosis entre 2000-5000 UI al día. No se trata de tomar una determinada cantidad, sino de comprobar que efectivamente estamos en los niveles protectores.
Dr. Iván Moreno – Equipo Médico Neolife
La evidencia científica puede ser de diferentes formas. En relación con la vitamina D y el cáncer hay varios tipos fundamentales.
La hipótesis de relación entre exposición UVB-vitamina D-cáncer tiene casi 40 años [Garland, 1980]. Hay 5.293 publicaciones con cáncer y vitamina D o 25-hidroxi-vitaminaD -25(OH)D- en el título o el abstracto según consta en pubmed.gov a fecha de 30 de enero de 2019. Sin embargo, esta hipótesis no ha sido ampliamente aceptada; de hecho, desde la publicación de los resultados del estudio VITAL (VITamin D and OmegA-3 TriaL [Manson, 2019], el apoyo a esta relación se ha recortado todavía más. Como discutiremos aquí, el problema no es la falta de evidencia, sino la diferente forma de evaluar la evidencia científica de dos colectivos: el científico y el médico.
Estudios ecológicos.
El tipo de evidencia primeramente usada para generar hipótesis es el estudio ecológico geográfico. En este enfoque las poblaciones se definen por su localización geográfica y se comparan las tasas de cáncer que aparecen en ambas, además de correlacionarlas con los índices de exposición solar a UVB y a otros factores modificadores de aparición del cáncer. Este enfoque ha identificado hasta 20 tipos de cáncer en los cuales hay una correlación inversa entre la mayor exposición solar y menor mortalidad por estos cánceres en países cercanos al ecuador [Moukayed, Grant, 2013]. Pero como este tipo de estudios no puede probar causalidad, sino asociación, los críticos cuestionan -con razón- que quizá otros factores podrían explicar los hallazgos.
Estudios observacionales.
Otro tipo de estudios son los llamados “observacionales”. En ellos, generalmente, los participantes se incluyen en cohortes o grupos de seguimiento, con una determinación de los niveles de vitamina D al inicio y un seguimiento de años para ver la posible aparición de tumores y una posible diferencia en el porcentaje de aparición entre los grupos según diferentes niveles de vitamina-D. Estos estudios han encontrado una fuerte correlación inversa entre menores valores de vitamina D y mayor aparición de cáncer colorrectal [Garland, Gorham, 2017] y de forma menos clara, pero también relacionada, con cáncer de mama [Grant, 2015], [Grant and Boucher, 2017]. Los críticos de estos resultados razonan que quizá es una relación al revés: es el cáncer quien disminuye la vitamina D y la vitamina baja la que facilita el cáncer. No hay evidencia de que esto ocurra así en estudios destinados a ello, pero es un argumento que ha ganado vigor a la hora de explicar por qué en algunos ensayos clínicos en los que dábamos vitamina D no disminuía la aparición de tumores [Autier, 2017].
Estudios de mecanismos biológicos.
Un tercer tipo de estudio es el que busca encontrar lo que en ciencia se llama “plausibilidad biológica”, es decir: encontrar el mecanismo concreto por el que la vitamina D podría reducir el riesgo de morir por cáncer. Estos mecanismos son bien conocidos a día de hoy y se pueden agrupar en aquellos que reducen de incidencia, la angiogénesis y la extensión metastásica [Moukayed, Grant, 2013], [Moukayed, Grant, 2017].
Estudios genéticos.
Un cuarto tipo de estudio es usar los datos que nos proporcionan las personas que tienen una mutación en los genes que regulan los niveles de vitamina D [Zheng et al. 2017]. La ventaja es que la dieta o la exposición solar no interfieren en estos estudios, por lo que la posible relación causal podría quedar más clara. Por desgracia, las mutaciones afectan a los niveles de vitamina D muy poco, por lo que harían falta grandes números de personas con mutaciones ya de por sí infrecuentes. Hay varios estudios pero no resultados concluyentes, probablemente en relación a la potencia insuficiente de los estudios por los motivos ya descritos [Ong, 2018].
Ensayos clínicos controlados y aleatorizados.
Este es el tipo de estudio clínico más usado en medicina. Dos grupos similares, una intervención que se hace al azar sin que los pacientes ni los médicos sepan quién recibe la vitamina y quién placebo.
Una de las limitaciones más importantes de estos estudios con la vitamina D, a diferencia de los fármacos, es que nuestro cuerpo ya tiene vitamina D de por sí y la mejoría en los niveles (por tanto, el posible impacto positivo en reducción de cáncer) no son los mismos si la administramos a una persona que tenía niveles muy bajos o más altos. Con esta limitación en mente ya se constató que la manera correcta de realizar estudios con vitamina D era valorando los niveles previos de la misma [Heaney, 2014],[Grant et al., 2018]. Con esta idea en mente, vamos a valorar los diferentes estudios hasta la fecha.
El primer ensayo clínico que mostraba beneficios de suplementar con vitamina D en prevención de cáncer se realizó en 2007, en ellos compararó la administración de vitamina D + calcio, calcio solo y placebo. En este estudio encontraron una reducción del 60% de aparición de cáncer. Tanto los niveles al inicio de vitamina D como la suplementación con vitamina D demostraron ser un predictor de la aparición de cáncer. [Lappe, 2007].
El segundo estudio que mostró beneficio fue un reanálisis de los datos de un extenso estudio en mujeres, el Women’s Health Initiative. En un grupo de 15.000 mujeres, a aquellas a las que no tomaban calcio/vitamina D previamente (y con niveles bajos), se les administró suplementos de calcio y vitamina D (un 43% del total de mujeres). Los resultados mostraron una reducción estadísticamente significativa de cáncer total y de mama en torno al 14-20%. [Bolland, 2011].
El tercer gran estudio que mostró beneficio de la vitamina D se realizó en 2017. En este estudio la población tenía un ligero sobrepeso y una vitamina D media de 33 ng/mL. Se administró 2.000 UI de vitamina D con calcio o placebo. El grupo con vitamina D tuvo una incidencia de cáncer del 4% y el grupo con placebo del 6%, pero no fueron diferencias estadísticamente significativas. En un análisis en profundidad, se comprobó que las mujeres que efectivamente habían mejorado sus niveles de menos de 30 a 30-55 ng/mL habían reducido la incidencia de cáncer en un 35%. No es tan importante cuánta vitamina D damos, sino si efectivamente conseguimos mejorar los niveles de los pacientes [Lappe, 2017].
El estudio sobre vitamina D y cáncer más recientes es el estudio VITAL (VITamin D and omegA-3 TriaL [Manson, 2019]. Este estudio tenía más de 25.000 pacientes; a la mitad se les administró 2.000 UI de vitamina D y a la otra mitad un placebo.
Tras un seguimiento de 5,3 años, el estudio mostró aparición de cáncer en 1.617 participantes, 793 con vitamina D y 824 con placebo, una diferencia no estadísticamente significativa. La conclusión que se comunicó fue que no hay diferencia en la aparición de cáncer con vitamina D. Es comprensible la política de la revista que publicó el estudio VITAL (The New England Journal of Medicine), al publicar solo un resultado mayor de cada estudio. Lo que no es tan comprensible es que el resto de resultados estadísticamente significativos y muy relevantes de cara a entender el papel de vitamina D no se hayan comunicado. En concreto:
- El grupo con vitamina D tuvo una mortalidad un 17% menor de morir por cáncer, que fue mayor (25%) si se excluyen los cánceres detectados en los dos primeros años (se entiende que ya estaban antes del inicio del estudio).
- Para aquellos con sobrepeso el riesgo de cáncer invasivo fue un 14% menor, y para los que no tenían sobrepeso un 26% menor (una dosis de 2.000 UI tiene un impacto mayor en los niveles sanguíneos de vitamina D en una persona de menor peso).
Desafortunadamente, la mayoría de medios generalistas e incluso médicos solamente extraen la información de lo abstracto del estudio (un resumen somero que se incluye en cada artículo), y han dejado de comunicar los beneficios de la vitamina D.
Los valores basales (antes del tratamiento) eran de 28 ng/mL en varones y 32 ng/mL en mujeres.
Otro factor que ha contribuido al error a la hora de analizar los resultados, es que el estudio VITAL se diseñó antes de que se corroborara la importancia de medir los niveles de vitamina D previos a comenzar el estudio. Los valores basales de 25.000 personas se estimaron midiendo solamente los niveles en 395 varones y 441 mujeres. Una oportunidad perdida de valorar la hipótesis de que efectivamente la vitamina D protege frente al cáncer en aquellas personas en las que sí suben significativamente los valores.
Otro error en el estudio fue que en el momento del diseño se planteaba una posible toxicidad de la vitamina D a dosis altas, que aunque posteriormente se comprobó no ser tal, llevó a los directores del estudio a usar dosis intermedias de vitamina D (2.000 Ui) en lugar de las 4.000 UI que otros estudios previos estimaban beneficiosas [Ross, 2011] [Grant, 2016].
La asociación GrassrootsHealth.net ha tomado la iniciativa de estudiar el efecto basándose en los niveles previos y obtenidos tras la suplementación con vitamina-D. Han comprobado reducciones potentes y estadísticamente significativas del riesgo de cáncer (67%) cuando comparaban niveles mayores a 40 ng/mL con niveles menores de 20 ng/mL [McDonnell, 2016]. En un segundo estudio más amplio encontraron una reducción del 80% de cáncer de mama con niveles mayores a 60 ng/mL frente a menores de 20 ng/mL [McDonnell, 2018].
Discusión
Revisando la literatura, los primeros estudios ecológicos estaban basados primariamente en tasas de mortalidad por cáncer, en las que el impacto de la vitamina D es mayor que en las tasas de aparición de un nuevo cáncer.
No obstante, combinando los diferentes tipos de estudios, los datos sugieren que tener una vitamina D en el rango de 40-60ng/mL reduce de forma significativa el riesgo de aparición y aumenta la supervivencia de muchos de los cánceres más comunes.
Para mantener la vitamina D en ese rango se pueden requerir dosis entre 2.000-5.000 UI al día, dependiendo de muchos factores. Como se ha comprobado en los estudios, no se trata de tomar una determinada cantidad, sino de comprobar que efectivamente estamos en los niveles protectores.
Más allá del cáncer, la vitamina D tiene otros muchos papeles protectores a nivel inmunitario, en la protección ósea e incluso en el acortamiento telomérico. Nuestro envejecimiento genético es menor si los niveles de vitamina D están entre 50-80 ng/mL.
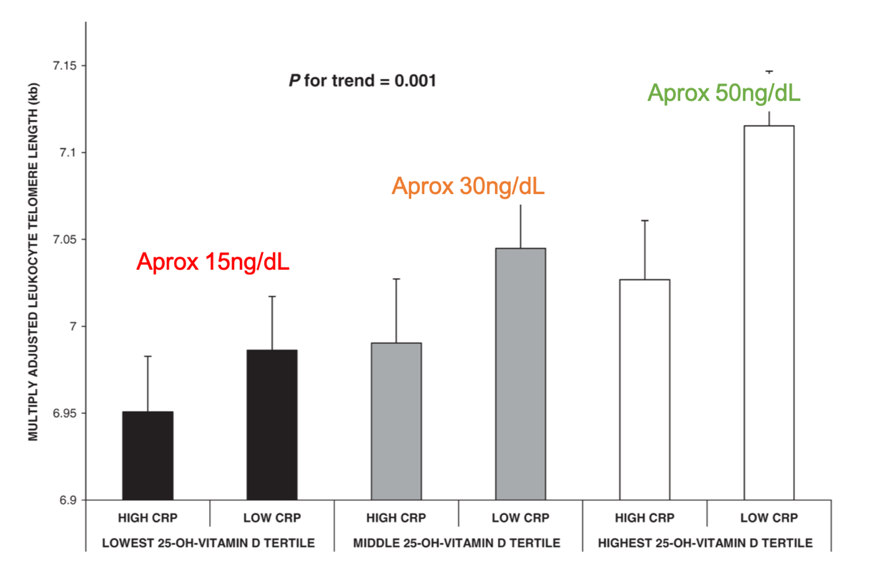
Tanto los biólogos como los médicos defienden tener un enfoque científico, considerando el amplio abanico de evidencia disponible. Por ejemplo, siguiendo los criterios de Hill para demostrar causalidad, la relación entre vitamina D y prevención del cáncer los satisface [Grant, 2009; Mohr, 2012]. Lejos de caer en teorías conspiranoicas que expliquen la falta de aceptación por la comunidad médica de los beneficios probados de la vitamina D, que en algunos foros podemos encontrar sugiriendo que “la medicina se beneficia de mantenernos enfermos”, hay otras causas que explican esta resistencia:
- Los médicos estamos acostumbrados a analizar los resultados del efecto de fármacos en ensayos clínicos. El problema es que el efecto de las vitaminas y otros nutrientes esenciales no puede ser analizado del mismo modo. Son sustancias y nutrientes que nuestro cuerpo ya tenía, y el diseño de los estudios y la interpretación de los mismos ha de ser diferente.
- La formación médica, por desgracia, no profundiza habitualmente en nutrición y en la relevancia de los micronutrientes.
- El tiempo es escaso cuando se intenta estar constantemente al día en medicina, por lo que muchas veces los médicos caemos en el error de leer únicamente los abstractos de los estudios sin poder analizar en detalle los resultados. En casos como el estudio VITAL, nos dan solo una perspectiva parcial del tema.
- En este tiempo de sobreinformación, estamos acostumbrados a una información “machacona” por los canales habituales de los fármacos: mucha repetición, visitas de delegados, congresos, charlas de expertos en el tema, etc. Este tipo de difusión requiere mucha inversión, que no es posible cuando no son fármacos, sino vitaminas y nutrientes.
Así pues, hay toda una serie de causas por las que este desacuerdo existe, y una solución que tendrá que llegar antes o después para la cuestión de la vitamina D y el cáncer: un estudio bien hecho con medición de niveles antes y después de suplementar con buenas dosis de vitamina D, aumentándolas si fuese preciso hasta conseguir niveles protectores (50-80 ng/mL).
Mientras tanto, y a la luz de los resultados, en Neolife recomendamos la suplementación con una dosis a poder ser individualizada, para conseguir buenos niveles que nos protejan adecuadamente.
BIBLIOGRAFÍA
(1) Autier P, Mullie P, Macacu A, Dragomir M et al. (2017) Effect of vitamin D supplementation on non-skeletal disorders: a systematic review of meta-analyses and randomised trials.Lancet Diabetes Endocrinol. 5:986-1004. https://www.ncbi.nlm.nih.gov/pubmed/29102433
(2) Bolland MJ, Grey A, Gamble GD, Reid IR. (2011) Calcium and vitamin D supplements and health outcomes: a reanalysis of the Women’s Health Initiative (WHI) limited-access data set.Am J Clin Nutr. 94:1144-1149. https://www.ncbi.nlm.nih.gov/pubmed/21880848
(3) Garland CF, Garland FC. (1980) Do sunlight and vitamin D reduce the likelihood of colon cancer? Int J Epidemiol. 9:227-231. https://www.ncbi.nlm.nih.gov/pubmed/7440046
(4) Garland CF, Gorham ED. (2017) Dose-response of serum 25-hydroxyvitamin D in association with risk of colorectal cancer: A meta-analysis. J Steroid Biochem Mol Biol. 168:1-8. https://www.ncbi.nlm.nih.gov/pubmed/27993551
(5) Grant WB, Boucher BJ. (2017) Randomized controlled trials of vitamin D and cancer incidence: A modeling study. PLoS One. 12(5):e0176448. https://journals.plos.org/plosone/article?id=10.1371/journal.pone.0176448
(6) Grant WB, Boucher BJ, Bhattoa HP, Lahore H. (2018) Why vitamin D clinical trials should be based on 25-hydroxyvitamin D concentrations.J Steroid Biochem Mol Biol.177:266-269. https://www.ncbi.nlm.nih.gov/pubmed/28842142
(7) Grant WB, Karras SN, Bischoff-Ferrari HA, Annweiler C, Boucher BJ, Juzeniene A, Garland CF, Holick MF. (2016) Do studies reporting ‘U’-shaped serum 25-hydroxyvitamin D–health outcome relationships reflect adverse effects? Dermato-Endocrinology. 8: e1187349. https://www.ncbi.nlm.nih.gov/pubmed/27489574
(8) Grant WB. (2009) How strong is the evidence that solar ultraviolet B and vitamin D reduce the risk of cancer? An examination using Hill’s criteria for causality. Dermatoendocrinol. 1(1):17-24. https://www.ncbi.nlm.nih.gov/pubmed/20046584
(9) Grant WB. (2015) 25-Hydroxyvitamin D and breast cancer, colorectal cancer, and colorectal adenomas: case-control versus nested case-control studies, Anticancer Res. 35:1153-1160. https://www.ncbi.nlm.nih.gov/pubmed/25667506
(10) Heaney RP. (2014) Guidelines for optimizing design and analysis of clinical studies of nutrient effects. Nutr Rev. 72:48-54. https://www.ncbi.nlm.nih.gov/pubmed/24330136
(11) Lappe JM, Travers-Gustafson D, Davies KM, Recker RR, Heaney RP. (2007) Vitamin D and calcium supplementation reduces cancer risk: results of a randomized trial.Am J Clin Nutr. 85:1586-1591. https://www.ncbi.nlm.nih.gov/pubmed/17556697
(12) Lappe J, Watson P, Travers-Gustafson D, Recker R et al.(2017) Effect of Vitamin D and calcium supplementation on cancer incidence in older women: A randomized clinical trial.JAMA. 317:1234-1243. https://www.ncbi.nlm.nih.gov/pubmed/28350929
(13) Manson JE, Bassuk SS, Lee IM, Cook NR et al. (2012) The VITamin D and OmegA-3 TriaL (VITAL): rationale and design of a large randomized controlled trial of vitamin D and marine omega-3 fatty acid supplements for the primary prevention of cancer and cardiovascular disease.Contemp Clin Trials. 33:159-171. https://www.ncbi.nlm.nih.gov/pubmed/21986389
(14) Manson JE, Cook NR, Lee IM, Christen W et al. VITAL Research Group. (2019) Vitamin D Supplements and Prevention of Cancer and Cardiovascular Disease.N Engl J Med. 380:33-44. https://www.ncbi.nlm.nih.gov/pubmed/30415629
(15) McDonnell SL, Baggerly C, French CB, Baggerly LL, Garland CF, Gorham ED, Lappe JM, Heaney RP. (2016)Serum 25-Hydroxyvitamin D Concentrations =40 ng/ml Are Associated with >65% Lower Cancer Risk: Pooled Analysis of Randomized Trial and Prospective Cohort Study.PLoS One. 11(4):e0152441. https://www.ncbi.nlm.nih.gov/pubmed/27049526
(16) McDonnell SL, Baggerly CA, French CB, Baggerly LL et al. (2018) Breast cancer risk markedly lower with serum 25-hydroxyvitamin D concentrations =60 vs < 20 ng/ml (150 vs 50 nmol/L): Pooled analysis of two randomized trials and a prospective cohort.PLoS One. 13(6):e0199265. https://www.ncbi.nlm.nih.gov/pubmed/29906273
(17) Mohr SB, Gorham ED, Alcaraz JE, Kane CI et al. (2012) Does the evidence for an inverse relationship between serum vitamin D status and breast cancer risk satisfy the Hill criteria?Dermatoendocrinol. 4(2):152-7. https://www.ncbi.nlm.nih.gov/pubmed/22928071
(18) Moukayed M, Grant WB. (2013) Molecular link between vitamin D and cancer prevention. Nutrients. 5:3993-4023. https://www.ncbi.nlm.nih.gov/pubmed/24084056
(19) Moukayed M, Grant WB. (2017) The roles of UVB and vitamin D in reducing risk of cancer incidence and mortality: a review of the epidemiology, clinical trials, and mechanisms. Rev Endocr Metab Disord. 18:167-182. https://www.ncbi.nlm.nih.gov/pubmed/28213657
(20) Ong JS, Gharahkhani P, An J, Law MH, Whiteman DC, Neale RE, MacGregor S. (2018) Vitamin D and overall cancer risk and cancer mortality: a Mendelian randomization study.Hum Mol Genet. 27:4315-4322. https://www.ncbi.nlm.nih.gov/pubmed/30508204
(21) Ross AC, Manson JE, Abrams SA, Aloia JF. (2011) The 2011 report on dietary reference intakes for calcium and vitamin D from the Institute of Medicine: what clinicians need to know.J Clin Endocrinol Metab. 96:53-58. https://www.ncbi.nlm.nih.gov/pubmed/21118827
(22) Zheng J, Baird D, Borges MC, Bowden J. (2017) Recent Developments in Mendelian Randomization Studies. Curr Epidemiol Rep. 4:330-345. https://www.ncbi.nlm.nih.gov/pubmed/29226067
(23) Richards JB, Valdes AM, Gardner JP, Paximadas D, Kimura M, Nessa A, et al. Higher serum vitamin D concentrations are associated with longer leukocyte telomere length in women. The American Journal of Clinical Nutrition. 2007 Nov;86(5):1420–5. https://www.ncbi.nlm.nih.gov/pubmed/17991655

